NOTA CIENTÍFICA:
BAZO ERRANTE: PRESENTACIÓN DE UN CASO CLÍNICO Y REVISIÓN DE LA LITERATURA
Deiane Pereda, Rubén Gonzalo, Ángel Pelayo, Irene Bolinaga, Maialen Mozo, Paloma Ruiz, Oihan Loidi, José Manuel Gutiérrez-Cabezas.
Servicio de Cirugía General. Hospital de Sierrallana, Torrelavega, Cantabria, España.
Correspondencia: para contactar con la autora accionar aquí (Deiane Pereda).
Rev Acircal. 2021; 8 (1): 31-37.
Palabras clave: Bazo errante, tomografía computarizada, laparoscopia, esplenopexia, esplenectomía.
Descargar artículo en PDF
Introducción:
El bazo errante es un defecto anatómico poco frecuente que representa entre el 0,16-0,25% de todas las esplenectomías (1,2). Puede aparecer en cualquier momento de la vida, pero se ve sobre todo en mujeres entre los 20-40 años (1). El objetivo de este trabajo es la presentación de un caso de bazo errante en un hospital de tercer nivel del área III-IV de Cantabria.
Caso clínico:
Mujer de 39 años, sin factores de riesgo cardiovascular y con asma ocasional en tratamiento con Symbicort®. No presentaba antecedentes quirúrgicos. Durante el embarazo se realizó una ecografía de rutina en la que se observó una masa abdominal sólida con eje vascular en hipogastrio compatible con el bazo. Posteriormente se completó el estudió con una tomografía computarizada (TC) abdominal con contraste, en la que se el bazo estaba en región epigástrica y presentaba una alteración de la morfología con rotación del hilio. El resto de la exploración era normal. La paciente refería en ocasiones sensación de masa abdominal que cambiaba de posición con los movimientos. Ante el hallazgo de bazo errante, se decidió cirugía. Se efectuó una nueva TC prequirúrgica, en la que se objetivó el bazo alojado en vacío derecho, con un pedículo vascular de trayecto descendente y oblicuo derecho, que arrastraba parcialmente la cola de páncreas (ver imagen 1).
Se programó la cirugía para realizar esplenopexia laparoscópica (LPS). Durante la cirugía, el bazo se encontraba en posición subhepática, sin apreciarse líquido libre ni otras alteraciones (ver imagen 2). Debido a un sangrado intraoperatorio durante la pexia a nivel de la vena esplénica que no se pudo controlar, finalmente se efectuó una esplenectomía, seccionándose el hilio esplénico con endograpadora. El bazo se extrajo en una bolsa de LPS, finalizando la cirugía sin otras complicaciones.
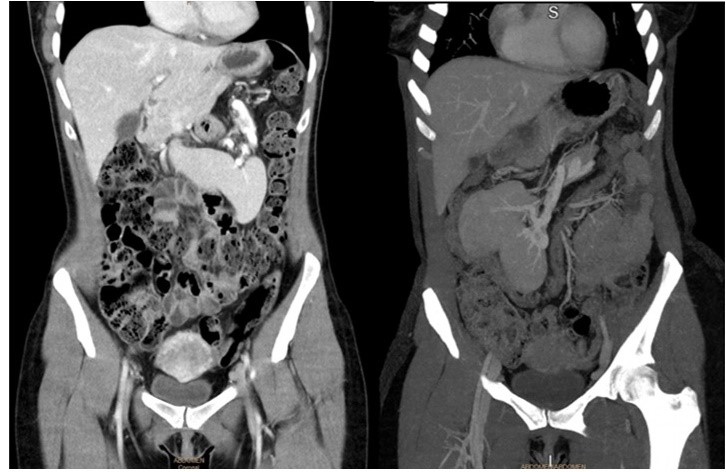
Imagen 1: TC abdominal con contraste (izquierda) en 2018 con bazo en epigastrio con rotación del hilio esplénico. TC abdominal con contraste (derecha) en 2020, con bazo en vacío derecho.
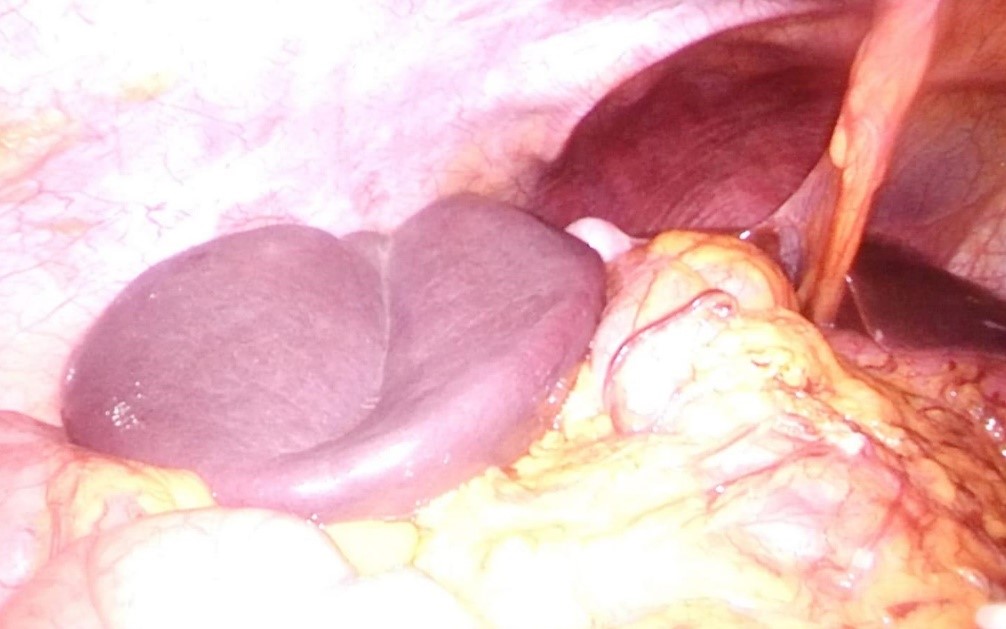
Figura 2: Posición suprahepática del bazo durante el procedimiento quirúrgico: esplenectomía LPS.
El postoperatorio transcurrió sin incidencias, y la paciente fue dada de alta tras dos días de ingreso. A las 2 semanas de la intervención quirúrgica la paciente recibió las inmunizaciones postesplenectomía. Actualmente se encuentra asintomática.
Discusión:
El bazo errante es una patología muy poco común, siendo causa de entre un 0.16-0.25% de las esplenectomías totales (1,2). Se caracteriza por una migración del bazo desde su sitio normal en hipocondrio izquierdo a otra ubicación del abdomen debido a hiperlaxitud, mal desarrollo o ausencia de los ligamentos de soporte. El pedículo vascular elongado se convierte entonces en el único punto de apoyo del órgano, lo que supone riesgo de torsión sobre dicho eje e infarto visceral (3,4).
Esta alteración puede ser congénita (por alteración en el desarrollo del mesogastrio dorsal o factores genéticos) (5) o adquirida (cambios hormonales durante el embarazo, esplenomegalia o enfermedades infecciosas). Es muy raro en niños, encontrando en la infancia un predominio masculino (6,7,8). El bazo errante adquirido es más frecuente en mujeres en edad reproductiva, como el caso de nuestra paciente, probablemente por la influencia hormonal y la multiparidad (9,10), y en pacientes con lesiones o enfermedades que debiliten los ligamentos de sujeción (11,12).
La clínica es muy variable, mientras que en niños normalmente se manifiesta como dolor abdominal agudo (3,13), en adultos suele ser asintomático o presentarse como masa abdominal móvil en el examen físico. Así es el caso de nuestra paciente, que no mostró ningún síntoma salvo la sensación de masa abdominal palpable con determinados movimientos. En otros casos, puede cursar con episodios de dolor abdominal recurrente o agudo. Los casos recurrentes son consecuencia de un suministro sanguíneo del bazo inadecuado, ya sea por la torsión del pedículo vascular y posterior detorsión espontánea, por el aumento del tamaño del bazo o por pequeños infartos esplénicos. Esta torsión intermitente y crónica produce episodios de obstrucción de la vena esplénica que lleva a la formación de varices gástricas (14). El dolor agudo se debe a una isquemia esplénica, produciendo un cuadro de abdomen agudo con dolor abdominal, fiebre, náuseas, vómitos, etc (2,11,15,16).
El diagnóstico preoperatorio del bazo errante con o sin torsión es difícil debido a la baja prevalencia y a que es una patología a menudo asintomática o con sintomatología inespecífica. Los hallazgos de laboratorio también son poco específicos, siendo las alteraciones más frecuentes la leucocitosis, la anemia y la trombocitopenia, asociadas al hiperesplenismo (2). Por ello, las pruebas de imagen son decisivas en su diagnóstico.
En una radiografía abdominal simple, el bazo puede verse como una masa central o pélvica, a veces con gas en el cuadrante superior izquierdo que reemplaza la silueta esplénica (17). La ecografía puede demostrar la ausencia del bazo en el abdomen superior izquierdo y una masa encapsulada en otra localización, y con el doppler se aprecia la vascularización del hilio, normalmente disminuida (18). A menudo estas pruebas suelen hacerse por otros motivos, como la ecografía de control del embarazo que se le realizó a nuestra paciente, siendo el bazo errante un hallazgo casual.
Sin embargo, la TC abdominal con contraste es la mejor herramienta de imagen tanto para el diagnóstico como para la valoración de la viabilidad del bazo. Los hallazgos más frecuentes que se pueden observar en caso de torsión son la esplenomegalia, el signo del remolino y la baja densidad del bazo (19). El líquido libre intraperitoneal aparece independientemente del desarrollo de isquemia esplénica (9,18,19).
El tratamiento de esta patología ha ido cambiando en los últimos años. Inicialmente, se prefirió el tratamiento conservador en casos asintomáticos. Sin embargo, el tratamiento no quirúrgico tiene una tasa de complicaciones del 65% (13,20), por lo que actualmente no se recomienda (3). La cirugía es, por tanto, el único tratamiento definitivo del bazo errante.
Históricamente, la esplenectomía fue el tratamiento de elección en todos los pacientes. Actualmente solo estaría indicada en casos de infarto masivo esplénico o esplenomegalia masiva que contraindique esplenopexia (3,13,20). Siempre que el bazo sea viable se debe intentar conservarlo para evitar el riesgo de sepsis post-esplenectomía (2,3,4,11,20), sobre todo en pacientes jóvenes hasta los treinta años, siendo la esplenopexia una buena alternativa. Esta puede hacerse abierta o LPS, con la creación de una bolsa de peritoneo y sutura o con el uso de malla absorbible. A pesar de haber múltiples técnicas de esplenopexia descritas, la eficacia de una sobre otra es casi imposible de establecer. Esto se debe a que el bazo errante es una enfermedad rara que no permite realizar buenos ensayos clínicos aleatorios prospectivos (4).
Sin embargo, debido a la posible aparición de varices gástricas secundarias a torsión intermitente crónica, se debe considerar la esplenectomía LPS en pacientes adecuados (14). Además, como existe posibilidad de recurrencia después de la esplenopexia y con la aparición de vacunas que reducen el riesgo de sepsis post-esplenectomía, muchos cirujanos siguen eligiendo la esplenectomía para el tratamiento del bazo errante (13). En nuestro caso, debido a la imposibilidad de controlar el sangrado intraoperatorio se optó por realizar finalmente una esplenectomía LPS.
Conclusiones:
El bazo errante es una patología infrecuente y una causa rara de dolor abdominal. Dado que su manifestación clínica más frecuente es la torsión, debe tenerse en cuenta en el diagnóstico diferencial del abdomen agudo. El TC abdominal con contraste es la prueba de imagen diagnóstica de elección. A día de hoy, el tratamiento de elección es la esplenopexia LPS, aunque en determinados pacientes se puede optar por la esplenectomía.
Declaraciones y conflicto de intereses: Todos los autores han contribuido en el desarrollo del artículo, reúnen las condiciones de autoría y han aprobado la versión final del mismo. El trabajo es original y no ha sido previamente publicado ni está en trámites de publicación de ninguna otra revista.
Referencias bibliográficas:
- Eraklis AJ., Miller R. Splenectomy in Childhood: A Review of 1413 Cases. J Pediatr Surg. 1972; 7 (4): 382-388
- Mattioni L., Peña ME., Ringa M., Schlottmann F., Bugari G. Bazo errante: una causa infrecuente de abdomen agudo. Medicina (B Aires). 2017; 77: 43-45
- Fonseca A., Ribeiro M., Contrucci O. Torsion of a wandering spleen treated with partial splenectomy and splenopexy. J Emerg Med. 2013; 44 (1): 33–36
- Magowska A. Wandering spleen: a medical enigma, its natural history and rationalization. World J Surg. 2013; 37: 545–550
- Ely A., Seguier E., Lotan G., Strauss S., Gayer G. Familial wandering spleen: a first instance. J Pediatr Surg. 2008; 43: 23–25
- Allen KB., Andrews G. Pediatric wandering spleen, the case for splenopexy: review of 35 reported cases in the literatura. J Pediatr Surg. 1989; 124 (5): 432-435
- Brown C., Virgilio G., Vázquez D. Wandering spleen and its complications in children: a casa series and review of the literatura. J Pediatr Surg. 2003; 38 (11): 1676-1679
- Fiquet-Francois C., Belouadah M., Ludot H., Defauw B., Mcheik JN., Bonnet JP., et al. Wandering spleen in children: multicenter retrospective study. 2010; 45: 1519–1524
- Reisner DC., Burgan CM. Wandering spleen: an overview. Curr Probl Diagn Radio2018; 47 (1): 68-70
- Vaynshtein J., Guetta O., Replyansky I., Vakhrushev A., Czeiger D., Ovnat A., et al. Wandering spleen: three subsequent cases in young women. Isr Med Assoc J.2018; 20 (10): 656-657
- Shazib M., Kumar A., Inam L., Shahid R. Wandering spleen – a diagnostic challenge: case report and review of literatura. Malays J Med Sci. 2014; 21 (6): 57-60
- Taydas O., Ogul H., Bayraktutan U., Kantarci M. A multicystic, malrotated pancreas in a patient with wandering spleen. 2018; 155 (1): 16-17
- Montenovo M., Ahad S., Oelschlager B. Laparoscopic splenopexy for wandering spleen: case report and review of the literatura. Surg Laparosc Endosc Percutan Tech. 2010; 20 (5): 82-84
- Chue K., Tan J., Pang N., Kow A. Laparoscopic splenectomy for a wandering spleen with resultant splenomegaly and gastric varices. Anz J Surg.
- Andrés B., Fernández T N. Torsión aguda de bazo errante, causa poco frecuente de abdomen agudo. Cir Cir. 2012; 80 (3): 283-286
- Cohen O., Baazov A., Samuk I., Schwarz M., Kravarusic D., Freud E. Emergencies in the treatment of wandering spleen. Isr Med Assoc J.2018; 20 (6): 354-357
- Zhang P., Dyer RB., Holbert BL. A “wandering spleen”. Abdom Radiol. 2018; 43, 2525–2526
- Chu J., Li Z., Luo B., Yang J. Wandering spleen with torsion and complete infarction. Acta Radiologica. 2011; 52: 911–913
- Cetinoglu YK., Karasu S., Acar T., Uluc ME., Haciyanli M., Tosun O. Torsion of wandering spleen: importance of splenic density and liver-to- spleen attenuation ratio on CT. Curr Med Imaging Rev.2020; 16 (1): 88-93
- Cavazos S., Ratzer E., Fenoglio M. Laparoscopic management of the wandering spleen: case report. J Laparoendosc Adv Surg Tech A. 2004; 14 (4): 227-229.
