NOTA CIENTÍFICA:
¿ES EL HALLAZGO RADIOLÓGICO DE NEUMOPERITONEO UNA INDICACIÓN INELUDIBLE DE CIRUGÍA? (IS RADIOLOGICAL PNEUMOPERITONEUM A MANDATORY INDICATION FOR SURGERY?)
Cristina González-Prado(1), María De La Plaza(2), Beatriz López(1), Michelle Otero(1), Lucía Polanco(1), Luis Casaval(1), Miguel A. Álvarez-Rico(3).
(1) Residente; (2) Especialista; (3) Jefe de Servicio. Servicio de Cirugía General y del Aparato Digestivo, Complejo Asistencial Universitario de Burgos, Burgos, España.
Correspondencia: para contactar con la autora accionar aquí (Cristina González-Prado).
Palabras clave: Neumoperitoneo. Pneumoperitoneum. Urgent surgery. Cirugía urgente.
Descargar artículo en PDF
Introducción:
El neumoperitoneo es la presencia de gas libre dentro de la cavidad abdominal (1). Es una situación patológica, cuya causa más frecuente es la perforación de víscera hueca, que implica casi siempre intervención quirúrgica urgente.
Nuestro objetivo es presentar el caso de un paciente en el que el hallazgo radiológico de neumoperitoneo no se tradujo en la necesidad de una intervención quirúrgica urgente y que presentó una evolución favorable con tratamiento conservador.
Caso clínico:
Paciente varón de 56 años, sin antecedentes patológicos previos , con resección hepática mediante laparotomía de metástasis de origen colorrectal en los segmentos 6 y 7. Previamente, 9 meses antes, había sido intervenido urgentemente de obstrucción completa por neoplasia en ángulo esplénico con válvula competente que condicionaba sufrimiento de ciego y que asociaba metástasis hepáticas no palpables pero evidenciadas por prueba de imagen radiológica (TAC), precisando de colectomía subtotal con anastomosis primaria mediante laparotomía. Tras la primera cirugía, recibió tratamiento con quimioterapia con esquema FOLFOX.
En esos momentos, el protocolo de nuestro hospital consistía en realizar PCR 72 horas antes del ingreso hospitalario. Se aconsejaba a los pacientes el aislamiento domiciliario. Durante la estancia hospitalaria no se repetía PCR y se permitían las visitas de familiares con un máximo de un acompañante por paciente siendo siempre el mismo. Se asume que el contagio de PCR fue intrahospitalario, a pesar de haber cumplido con todas las normas correspondientes de prevención de la pandemia SARS COV 2. No se acompañó de foco intrahospitalario, por lo que parece razonable pensar que fuera un contagio por parte de familiar.
El paciente se realizó PCR para detección de SARS COV-2 3 días previo al ingreso al hospitalario. Esta PCR resultó negativa, por lo que se pudo realizar la cirugía hepática según lo previsto.
El postoperatorio de la cirugía hepática no presenta complicación, siendo dado de alta al 5to día. El paciente no precisó drenaje abdominal por ser una cirugía sin complicaciones.
Al día siguiente al alta, acude a Urgencias con febrícula de 37.5ºC y tos. Dado el ambiente epidemiológico, se solicita protocolo diagnóstico de COVID-19 mediante PCR. En la radiografía de tórax (ver imagen 1) no hay hallazgos parenquimatosos reseñables, pero se evidencia neumoperitoneo.
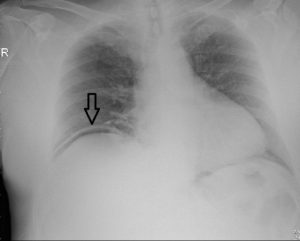
Imagen 1: Radiografía de tórax en bipedestación: Neumoperitoneo.
Se avisa a cirugía y a nuestra llegada el paciente no presenta clínica abdominal, a la exploración no encontramos defensa voluntaria ni signos de irritación peritoneal. En la analítica destacan linfopenia, plaquetopenia, elevación de D-dímeros, ferritina e IL-6. Las enzimas hepáticas se encuentran en franca mejoría respecto a analíticas previas. Los marcadores infecciosos como los leucocitos, neutrófilos, la PCR o la procalcitonina estaban normalizados.
Se decide realizar TAC abdomino-pélvico, el cual es informado como neumoperitoneo perihepático de pequeña cuantía sin evidenciar su causa ni patología subyacente o asociada (ver imagen 2), por lo que se puede interpretar que podría estar justificado por ser residual. No se aprecia líquido libre peritoneal. Con los hallazgos clínicos-analíticos-radiológicos se decide instaurar actitud conservadora fundamentada en dieta absoluta, nutrición parenteral total y antibioterapia de amplio espectro (piperacilina/tazobactam 4/0.5 gr iv cada 6 horas).
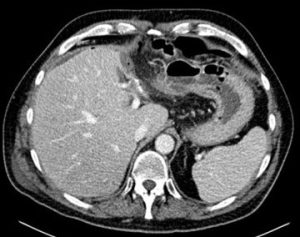
Imagen 2: TAC abdomino-pélvico: Neumoperitoneo perihepático sin otros hallazgos destacables.
Posteriormente a estas pruebas y decisiones terapéuticas el paciente es diagnosticado como COVID-19, al recibir el resultado del test PCR solicitado, por lo que ingresa en planta de Medicina Interna para iniciar tratamiento correspondiente, con seguimiento diario por parte de cirugía general.
El paciente evoluciona de manera satisfactoria desde el punto de vista abdominal, sin presentar elevación de parámetros inflamatorio-infecciosos en la analítica, ni evidencia de aumento del neumoperitoneo en radiografía de tórax realizadas al 2º y 4º día de ingreso. Se interpreta, por tanto, el hallazgo previo como neumoperitoneo residual dado el antecedente de cirugía reciente. Se decide suspender el tratamiento antibiótico, así como la nutrición parenteral e iniciar la tolerancia oral progresiva al 4to día sin incidencias posteriores.
El paciente fue dado de alta hospitalaria manteniendo PCR positiva, con aislamiento domiciliario y sin tratamiento dirigido al COVID-19 al 6to día. El paciente ha evolucionado favorablemente, sin secuelas asociadas del COVID-19. Posteriormente ha finalizado la adyuvancia, y tras un periodo de seguimiento de 12 meses no hay datos de recidiva, siguiendo controles con el equipo de oncología.
Discusión:
El neumoperitoneo es un signo radiológico que se traduce en multitud de diagnósticos subsidiarios la gran mayoría de intervención quirúrgica urgente. En la mayoría de los casos, más del 90%, resulta de una perforación de víscera hueca (2). No obstante, se han documentado varias etiologías que no requieren de actitud quirúrgica (3).
Los profesionales de la unidad de urgencias son los primeros en evaluar a los pacientes y encontrarse con el hallazgo incidental de neumoperitoneo; es importante recordar la posibilidad de una etiología no quirúrgica y evaluar detenidamente al paciente (3,4)
Las etiologías no quirúrgicas se pueden dividir en intratorácicas, intrabdominales, ginecológicas e idiopáticas (como es la neumatosis quística intestinal) (5). Entre todas, y más en concreto entre las intrabdominales, destaca el antecedente de intervención quirúrgica previa hasta 4 semanas tras la laparotomía o laparoscopia (3), pero también encontramos tras paracentesis, intervencionismo digestivo (ej. CPRE, colocación de PEG, etc.), peritonitis bacteriana espontánea por gérmenes productores de gas o el consumo de drogas como la cocaína (2)(4).
El neumoperitoneo postquirúrgico precoz es un fenómeno relativamente común. En la mayoría de los casos es un hallazgo incidental en la radiografía de tórax realizada por otro motivo (como en el caso que exponemos) y no suele acompañarse de signos de peritonitis ni de sepsis, no obstante, hay casos clínicos en los que se presenta con dolor abdominal acompañante. No suele reflejar la existencia de perforación de víscera hueca (6).
La prevalencia del neumoperitoneo postquirúrgico inmediato se sitúa en torno al 30-77% según las series publicadas, siendo esta cifra muy variable además en función del estudio radiológico empleado y disminuye según avanza el postoperatorio. En el estudio prospectivo de Milone et al, donde se estudiaron la prevalencia de neumoperitoneo postquirúrgico mediante radiografía simple de tórax, se observó una presencia de neumoperitoneo en el 10% de los pacientes a los 2 días postcirugía, descendiendo esta cifra a 0.5% al 5º día postquirúrgico (7). Según Malgras et al, este porcentaje llega al 100% en aquellos pacientes a los que se realizó TAC durante los primeros 4 días (8). Esta prevalencia disminuye conforme avanzamos en el tiempo, llegando al 17% al 5º día postoperatorio (7,8). En el estudio de Chapman et al, la prevalencia de neumoperitoneo a las 4 semanas de la cirugía se situó en el 13% (9). La localización del neumoperitoneo postquirúrgico en pacientes con abordaje abierto suele ser en los hipocondrios y en epigastrio (8).
La prueba radiológica que se emplea en primera instancia para el estudio del neumoperitoneo postquirúrgico es la radiografía de tórax, donde se observa neumoperitoneo por debajo de las cúpulas diafragmáticas. No obstante, la prueba radiológica más sensible para esta situación, y para el estudio de la misma, es la TAC con un rango comprendido entre el 96%-100% (10,11). De todos modos, esta prueba radiológica aumenta los costes y la radiación del paciente. En nuestro paciente se realizó primeramente una radiografía de tórax en la que se evidenció neumoperitoneo, y se decidió completar con TAC para un estudio más exhaustivo del mismo y descartar patología subyacente.
Es importante tener en cuenta el volumen del neumoperitoneo postquirúrgico en la prueba radiológica. En el estudio de Malgras et al, el volumen medio se situó en torno a 15 cm3 (8), mientras que en el estudio de Gayer et al se encontraron volúmenes de hasta 100 cm3 (11); ambos estudios se focalizaron en la TAC. Más importante que el volumen en sí, es tener en cuenta que éste debe disminuir conforme avanzan los días, no aumentar, empleando para ello la misma prueba radiológica con el fin de una comparación más real. No obstante, se debe considerar signo de alarma la presencia de neumoperitoneo mayor a 20cm3 en la TAC tras la primera semana de una cirugía abierta (11).
Por otro lado, Milone et al consideran signo de alarma (de precisar cirugía) la presencia de neumoperitoneo en la radiografía simple en una cantidad superior a 10 ml al 3º día postoperatorio (sensibilidad 90%, especificidad 100%, valor predictivo positivo 100%, y negativo 95%). Incluso llegan a recomendar que en pacientes sintomáticos que presenten esas características radiológicas, deben recibir cirugía urgente, incluso sin necesidad de realizar una TAC abdominal urgente (7).
Según Gayer et al, existen factores que favorecen la prevalencia de neumoperitoneo postquirúrgico como son la delgadez de los pacientes, aunque este hecho está en discusión ya que presumiblemente esto se puede deber a que la radiografía simple es menos sensible para la detección de esta patología en pacientes obesos (11). Por otro lado, esta condición no se encontró en el estudio de Chapman et al (9). Otro factor que se menciona en la literatura es la presencia de drenaje intrabdominal, siendo mayor la incidencia de neumoperitoneo entre pacientes que lo portan. Esto puede estar facilitado por la entrada de aire a través del trayecto del drenaje abdominal (7-10). Otros parámetros que se han estudiado, pero no se han encontrado diferencias han sido el sexo, la edad o el tipo de cirugía (7-9).
Respecto a la incidencia de neumoperitoneo postquirúrgico en abordaje abierto versus abordaje laparoscópico, Schauer et al concluyeron en un estudio prospectivo que la colecistectomía con abordaje abierto era más proclive a presentar neumoperitoneo postquirúrgico frente a la colecistectomía laparoscópica (12). Estos resultados fueron confirmados posteriormente por Gayer et al (11). El caso de nuestro paciente se presenta tras una cirugía hepática abierta.
Durante la cirugía laparoscópica se emplea dióxido de carbono, gas que difunde rápido y se elimina con la respiración, además de incisiones pequeñas. Esta combinación puede justificar el porqué de que sea la laparoscopia un abordaje con menor incidencia de neumoperitoneo postquirúrgico respecto al abordaje abierto en que presumiblemente sea aire ambiente retenido.
En los casos en los que se acompañe de neumomediastino, es aconsejable la realización de TAC toraco-abdominal con contraste oral para descartar la causa potencial de mayor gravedad, la perforación esofágica (3). A la más mínima duda, es aconsejable la realización de una TAC, ya que nos ayudará a identificar el neumoperitoneo y su cuantía, así como otros hallazgos asociados (como el líquido libre y cambios adyacentes).
El manejo del neumoperitoneo postquirúrgico dependerá de la clínica del paciente, así como del tipo de neumoperitoneo que presente. Otros parámetros que puede ser interesante valorar es si existe o no líquido asociado y sus características en la prueba de imagen (por ejemplo, la densidad que puede sugerir contenido intestinal). En el contexto de un empeoramiento clínico-analítico, con dolor abdominal, fiebre, aumento de parámetros inflamatorio-infecciosos, irritación peritoneal… el hallazgo de neumoperitoneo posquirúrgico en la TAC es prácticamente indicativo de cirugía. No obstante, en un neumoperitoneo postquirúrgico sin un contexto clínico adecuado, la interpretación es algo más compleja, pudiendo optarse por un manejo conservador (10).
Entre las causas torácicas encontramos barotrauma, post-resucitación cardiopulmonar realizada de manera intensa, ventilación mecánica invasiva con presiones pico inspiratorias elevadas, CPAP, tuberculosis pulmonar, acto tusígeno intenso o broncoscopias (3). Esto usualmente es resultado de un aumento de la presión intratorácica que condiciona la fuga a través de orificios microscópicos pleurales y de defectos diafragmáticos, comunicándose así con la cavidad peritoneal (4).
En la población femenina, las causas ginecológicas son relaciones sexuales, insuflación vaginal o enfermedad pélvica inflamatoria, entre otras. El origen del neumoperitoneo en estas condiciones reside en la comunicación anatómica entre la cavidad peritoneal y las trompas de Falopio y/o el endometrio (4).
Otra causa importante de neumoperitoneo, que podría guardar ciertas semejanzas con el que aparece nuestro caso, es el que se aprecia en pacientes con antecedentes de colonoscopia, siendo diagnosticados de neumoperitoneo yatrogénico (13). Históricamente estos pacientes eran candidatos a cirugía urgente. No obstante, en un número apreciable de casos durante la cirugía no se apreciaban perforaciones macroscópicas. Esta circunstancia originó dudas sobre la indicación quirúrgica inmediata, abriendo el debate de la posibilidad de realizar un manejo conservador en muchos de estos pacientes como se refleja desde hace años en la literatura.
De hecho, la última guía de la WSES (World Society of Emergency Surgery) sobre el manejo de pacientes con perforación yatrogénica tras colonoscopia, establece unas recomendaciones para el manejo conservador de los pacientes. Las indicaciones para el manejo conservador son la estabilidad hemodinámica, la ausencia de parámetros sépticos, no presentar dolor abdominal, o presentarlo de manera muy localizada y no presentar líquido libre en la prueba radiológica realizada. La cirugía urgente estaría indicada en pacientes en los que empeore la situación clínica, aparezcan síntomas y/o signos compatibles con peritonitis, fracaso del manejo conservador, o elevada sospecha de perforación de víscera hueca (13). Estas indicaciones se podrían extrapolar a los pacientes con hallazgos de neumoperitoneo sin causa filiada, o incluso en el contexto de neumoperitoneo postquirúrgico.
El manejo conservador se fundamente en reposo digestivo pudiendo iniciar la tolerancia oral a líquidos a los 2 días siempre y cuando el estado del paciente lo permita, si se estima periodo mayor de 5 días se debiera iniciar terapia nutricional parenteral; antibioterapia de amplio espectro en la que se cubran gérmenes Gram – así como anaerobios, y seguimiento clínico con exploración física dirigida a localizar signos y/o síntomas compatibles con peritonitis, además de realizar analíticas seriadas y pruebas radiológicas, como la radiografía de tórax postero-anterior.
La duración de la observación del paciente con manejo conservador no está estipulada, dependiendo esta del estado clínico del paciente y su respuesta al tratamiento conservador.
En nuestro caso optamos por un manejo conservador ya que el paciente presentaba estabilidad hemodinámica, exploración abdominal anodina, ausencia de parámetros compatibles con sepsis y el hallazgo único de neumoperitoneo localizado en región subhepática sin líquido libre asociado.
Dado el contexto en el que nos encontramos de pandemia global por COVID-19, el que el paciente fuera finalmente diagnosticado de COVID-19, nos deja la posibilidad de relacionar esta condición con la aparición de neumoperitoneo. La etiopatogenia del neumoperitoneo en pacientes COVID-19 se ha relacionado fundamentalmente con la ventilación mecánica invasiva, condición que no presentó nuestro paciente. Además, según el artículo de Cienfuegos et al también se presenta la posibilidad de neumoperitoneo secundario al daño directo de la mucosa intestinal por el SARS-CoV-2 y con mecanismos isquémicos secundarios a trombosis esplácnica arterial y venosa (14).
Por tanto, el neumoperitoneo es un hallazgo radiológico, y no una indicación ineludible de intervención quirúrgica urgente. Los hallazgos clínicos son mandatorios, siendo probablemente el cirujano el más capacitado para interpretar el conjunto de datos clínico-analíticos-radiológicos para enfocar el tratamiento de una manera certera y eficiente.
Conclusiones:
El neumoperitoneo presenta una amplia gama de diagnósticos, con diferentes niveles de gravedad. No todas las etiologías del neumoperitoneo requieren intervención quirúrgica, siendo el NP no quirúrgico una entidad relativamente infrecuente, pero altamente olvidada, que tenemos que tener en cuenta.
Ante los hallazgos en pruebas radiológicas de neumoperitoneo, una correcta aproximación diagnóstica es importante. La interpretación de la historia clínica, exploración física y pruebas complementarias, son de crucial importancia siendo de especial relevancia las dos primeras. En función de su interpretación, se decidirá la necesidad o no de intervención quirúrgica urgente.
Declaraciones y conflicto de intereses: El manuscrito enviado ha sido revisado y aprobado por todos los autores. Los autores declaran que no existe ningún tipo de conflicto de interés con la Revista ACIRCAL o con la industria en la realización y publicación de este artículo científico.
Referencias bibliográficas:
- Neumoperitoneo. Diccionario médico. Clínica Universidad de Navarra. [Internet]. Cun.es. 2020 [cited 30 April 2020]. Available from: https://www.cun.es/diccionario-medico/terminos/neumoperitoneo
- Williams N, Watkin D. Spontaneous pneumoperitoneum and other nonsurgical causes of intraperitoneal free gas. Postgraduate Medical Journal. 1997; 73 (863): 531-537.
3.Čečka F, Sotona O, Šubrt Z. How to distinguish between surgical and non-surgical pneumoperitoneum?. Signa Vitae – A Journal In Intensive Care And Emergency Medicine. 2014; 9 (1): 9-15.
4.Hannan E, Saad E, Hoashi S, Toomey D. The clinical dilemma of the persistent idiopathic pneumoperitoneum: A case report. International Journal of Surgery Case Reports. 2019; 63: 10-12.
- Wang H, Batra V. Massive Pneumoperitoneum Presenting as an Incidental Finding. Cureus. 2018; 10 (6): e2787.
- Tanner T, Hall B, Oran J. Pneumoperitoneum. Surgical Clinics of North America. 2018; 98 (5): 915-932.
- Milone M, Di Minno MND, Bifulco G, Maietta P, Sosa Fernandez LM, Musella M, et al. Diagnostic value of abdominal free air detection on a plain chest radiograph in the early postoperative period: a prospective study in 648 consecutive patients who have undergone abdominal surgery. J Gastrointest Surg. 2013; 17 (9): 1673–82
- Malgras B, Placé V, Dohan A, Lo Dico R, Duron S, Soyer P, et al. Natural history of pneumoperitoneum after laparotomy: Findings on multidetector-row computed tomography. World J Surg. 2017; 41 (1): 56–63.
- Chapman BC, McIntosh KE, Jones EL, Wells D, Stiegmann GV, Robinson TN. Postoperative pneumoperitoneum: is it normal or pathologic? J Surg Res. 2015; 197 (1): 107–11.
- Earls J, Dachman A, Colon E, Garrett M, Molloy M. Prevalence and duration of postoperative pneumoperitoneum: sensitivity of CT vs left lateral decubitus radiography. American Journal of Roentgenology. 1993; 161 (4): 781-785.
- Gayer G, Hertz M, Zissin R. Postoperative pneumoperitoneum: prevalence, duration, and possible significance. Semin Ultrasound CT MR. 2004; 25 (3): 286–9.
- P R Schauer 1, C P Page, A A Ghiatas, J E Miller, W H Schwesinger, K R Sirinek Incidence and significance of subdiaphragmatic air following laparoscopic cholecystectomy Am Surg 1997 Feb; 63 (2): 132-6.
- de’Angelis N, Di Saverio S, Chiara O, Sartelli M, Martínez-Pérez A, Patrizi F, et al. 2017 WSES guidelines for the management of iatrogenic colonoscopy perforation. World J Emerg Surg. 2018; 13: 5.
- Cienfuegos JA, Almeida A, Aliseda D, Rotellar F. Pathogenesis of pneumoperitoneum in a COVID-19 patients. Cir Esp. 2021; 99 (6): 476–7.
