ORIGINAL
ANÁLISIS DE EVENTROPLASTIAS DURANTE LOS AÑOS 2015–2016 EN EL COMPLEJO ASISTENCIAL UNIVERSITARIO DE PALENCIA
Victoria María Maderuelo García, Ramón Castañera González, Elizabeth Redondo Villahoz, Henar San José Santamarta, Carlenny Adelaida Suero Rodríguez, Patricia Gálvez Domenech, Alberto Fernández Rodríguez, José Luis Álvarez Conde.
Servicio de Cirugía General y del Aparato Digestivo. Complejo Asistencial Universitario de Palencia. Palencia, España.
Correspondencia: para contactar con el autor accionar aquí (Victoria Maderuelo).
Rev Acircal. 2019; 6 (1): 25-37.
Palabras clave: Incisional hernia. Ventral hernia. Abdominal wall closure. Prevention.
Descargar artículo en PDF
Introducción:
La hernia incisional o eventración se define como la exposición, protrusión o herniación de vísceras abdominales a través de una zona u orificio de la pared abdominal debilitada quirúrgica o traumáticamente1. Según las guías, tienen lugar en torno al 15% del global de las incisiones quirúrgicas1 (25-40% si se infectan), llegando a suponer el 69% en determinados escenarios clínicos2; además asocian una elevada repercusión económica y presentan una alta incidencia de recidivas. Estos datos se deben a que, tras la incisión quirúrgica, la fascia ha perdido su integridad estructural, sobre todo en zonas como la línea media, en la que se realizan la mayor parte de las incisiones1. Mediante el cierre primario adecuado, se pretende conseguir una cicatrización óptima de la pared3 y una consecuente resistencia a la tracción, pero no siempre este objetivo es conseguido.
Existen múltiples factores de riesgo3 que alteran el proceso de cicatrización y, por tanto, favorecen la aparición de eventraciones. Pueden ser técnicos, estar relacionados con el paciente, con la herida quirúrgica o simplemente ser genéticos y todos ellos ser modificables o no.
En cuanto a los factores técnicos, nos encontramos con el tipo de incisión, el tipo de sutura4 utilizado para el cierre y la técnica de sutura para el cierre. Son grandes los esfuerzos formativos y de investigación desde las asociaciones científicas (European Hernia Society-EHS-, Asociación Española de Cirujanos –AEC-, etc.) para fomentar un correcto cierre de la pared5. La implementación y globalización de técnicas como el 4:1 o el small bites, aún hoy insuficientemente utilizadas6, constituye probablemente la primera piedra a colocar para reducir la tasa de hernias incisionales.
Entre los factores de riesgo independientes de la técnica, destaca sobre todos la infección de la herida quirúrgica1, ya que es el principal factor que impide la correcta cicatrización, provocando gran parte de las hernias ventrales.
Los factores de riesgo relacionados con el paciente son la obesidad, hemorragias intraoperatorias de más de 1000mL, edad, desnutrición, tabaquismo, intervenciones reiteradas sobre la misma localización, inmunosupresión, estados que aumentan la presión intraabdominal (EPOC, tos, obesidad, ascitis), radioterapia, Diabetes Mellitus, enfermedades del tejido conectivo, etc.
La clínica1,3 que provocan las eventraciones pequeñas abarca desde el dolor o el simple aspecto antiestético a alteraciones del tránsito intestinal incluyendo las oclusiones y estrangulaciones intestinales. En las eventraciones más grandes la clínica se intensifica, pudiendo variar entre alteraciones respiratorias, circulatorias, digestivas y articulares, cutáneas, etc.
La necesidad de individualización en relación al paciente para elegir la técnica adecuada es la siguiente cuestión que aporta complejidad a esta patología. Elegiremos ésta en función del estado y características del paciente y sus tejidos, del tamaño de la eventración y de su localización e incluso según hallazgos intraoperatorios y además realizando la intervención de forma ambulatoria o mediante procedimientos complejos que precisen el ingreso del paciente. Si añadimos que, en ocasiones, la morbilidad de estos procedimientos puede ser alta (infecciones de la herida quirúrgica, daño de vísceras, reintervenciones, éxitus, etc.), nos encontramos ante una entidad de gran importancia en cualquier servicio de cirugía general y que, a día de hoy, plantea aún gran controversia.
Como ya hemos mencionado, la hernia incisional presenta una alta incidencia pero también un alto coste (medias de 6451€p.p.)7 y una importante tasa de recidiva (puede llegar hasta el 30%5). Pese a ello, aún no hemos sido capaces de manejar todas las eventraciones por igual ni de analizar todas las técnicas de forma sistemática para clarificar si alguna es superior a las demás, ni de identificar los materiales protésicos ni de sutura ideales. Se están dando grandes pasos gracias a sociedades especializadas como la European Hernia Society, HerniaSurge Group o la propia sección de pared abdominal de la AEC y se está creando un cuerpo de doctrina acerca de la pared abdominal que se está universalizando.
Debemos añadir, probablemente entonando el “mea culpa”, que en la mayoría de hospitales de nuestro medio, pese a tender cada día más a la subespecialización, no existen unidades dedicadas a esta materia, haciendo aún más difícil el análisis de resultados.
Con todo este planteamiento, hemos realizado en nuestro hospital (Complejo Asistencial Universitario de Palencia) un primer paso para un análisis posterior más exhaustivo, buscando como objetivo primario la descripción de nuestro trabajo en esta materia, teniendo en cuenta que carecemos de unidad de pared abdominal; de forma secundaria, describiremos el tipo de corrección realizado en función de la posición de la malla y el tamaño de la hernia y evaluaremos la variabilidad entre cirujanos, intentando identificar carencias en relación a las técnicas de abordaje y de formación.
Material y métodos:
Se presenta un estudio retrospectivo revisando, sobre una base de datos, todos los pacientes intervenidos en el Complejo Asistencial Universitario de Palencia entre el 1 de enero de 2015 y el 31 de diciembre de 2016 por eventración. Únicamente se lleva a cabo un estudio meramente descriptivo del tipo de hernia y de su reparación, sin analizar las características de los pacientes ni los resultados de los tratamientos.
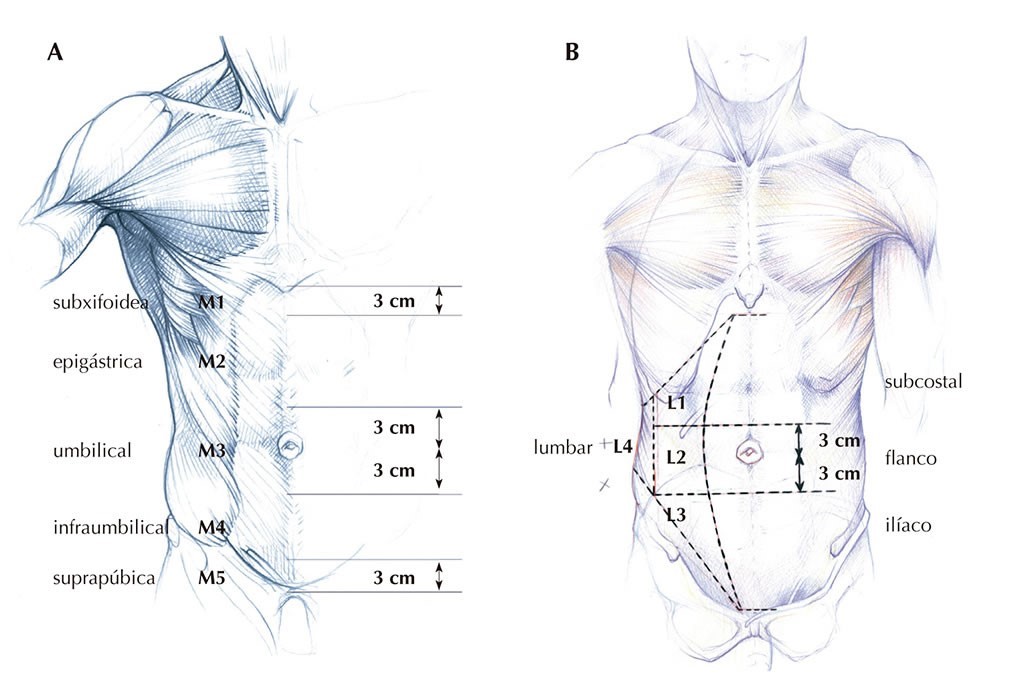
Como variables se recogen el tipo de eventración clasificada según el tamaño de la clasificación EHS8 (pequeña menor de 4 cm, mediana entre 4 y 10cm y grande mayor de 10cm) (ver imagen 1) y su localización en la pared abdominal (ver tabla 1). También se recoge el tipo de intervención realizada en función de la colocación de la malla (onlay o suprafascial o supraaponeurótica, sublay o retromuscular e intraperitoneal) (ver imagen 2). Por último, se realiza una estratificación en función del cirujano que intervino a cada paciente.
 |
 |
Imágenes 1-2: (1, izquierda) Clasificación EHS de las eventraciones según su localización. (2, derecha) Localización posible de las mallas en las diferentes técnicas de eventroplastia.
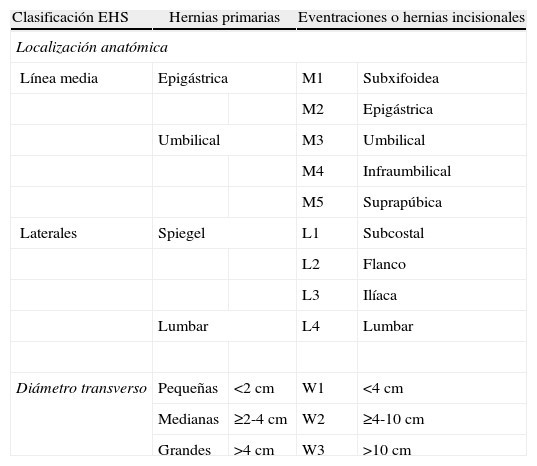
Tabla 1: Clasificación EHS eventraciones según localización y tamaño.
En cuanto al tipo de material de las mallas utilizadas en nuestro centro, en general para la reparación onlay y sublay se utilizaron mallas de polipropileno macroporosas de bajo peso fijadas con suturas. En las eventroplastias intraperitoneales, la malla colocada fue tipo composite (Physiomesh® de Ethicon hasta su retirada del mercado) fijada con doble corona de tackers reabsorbibles.
Resultados:
Durante estos dos años, se intervinieron un total de 143 pacientes entre 20 cirujanos del servicio; 66 en el año 2015 y 77 durante el año 2016.
Según el tamaño (ver tabla 2), el 8,4% (12) fueron eventraciones pequeñas, el 67,8% (97) eventraciones medianas y el 23,8% (34) eventraciones grandes. En cuanto a la localización, en las eventraciones pequeñas, el 75% (9) tenían localización umbilical (M3). En las medianas, el 26,8% (26) eran eventraciones de línea media supraumbilical (M2), el 20,6% (20) de línea media infraumbilical (M4), el 11,3% (11) de línea media suprainfraumbilical (M2-4) y el 23,7% (23) tenían localización umbilical (M3). En las eventraciones grandes o gigantes, el 76,5% (26) afectaban a la línea media suprainfraumbilical, seguidas por 8,8% (3) de eventraciones de línea media supraumbilical y 5,9% (2) infraumbilical, entre otras.
|
|
PEQUEÑAS |
MEDIANAS |
GRANDES |
TOTAL |
|
M1 |
0 |
0 |
0 |
0 |
|
M2 |
1 (8,3%) |
26 (26,8%) |
2 (5,9%) |
29 (20,2%) |
|
M3 |
9 (75%) |
23 (23,7%) |
0 |
32 (22,4%) |
|
M4 |
2 (16,7%) |
20 (20,6%) |
3 (8,8%) |
25 (17,5%) |
|
M5 |
0 |
0 |
0 |
0 |
|
L1 |
0 |
7 (7,2%) |
0 |
7 (4,9%) |
|
L2 |
0 |
5 (5,2%) |
0 |
5 (3,5%) |
|
L3 |
0 |
4 (4,1%) |
2 (5,9%) |
6 (4,2%) |
|
L4 |
0 |
0 |
0 |
0 |
|
M2-4 |
0 |
11 (11,3%) |
26 (76,5%) |
37 (25,9%) |
|
M2-3 |
0 |
1 (1%) |
1 (2,9%) |
2 (1,4%) |
|
n |
12 (8,4%) |
97 (67,8%) |
34 (23,8%) |
143 (100%) |
Tabla 2: Tamaño y localización eventraciones según clasificación EHS en nuestro centro, período 2015-2016.
En cuanto a la reparación (ver tabla 3), el 91,6% (11) de las eventraciones pequeñas fueron reparadas con una malla colocada de forma supraaponeurótica. Se realizó un único cierre primario. En las eventraciones medianas, al 62,9% (61) se les realizó una técnica onlay, el 22,6% (22) tuvo un abordaje laparoscópico con colocación de malla intraperitoneal, mientras que solo al 11,3% (11) se les colocó una malla retromuscular. Al 3,1% (3) se le realizó un cierre primario por estar en medio contaminado. Por último, el 64,7% (22) de las eventraciones gigantes fueron reparadas con malla onlay, el 17,6% (6) con malla retromuscular, un 8,8% (3) de forma laparoscópica y otro 8,8% (3) con cierre primario del defecto por estar en un medio contaminado.
|
|
PEQUEÑAS |
MEDIANAS |
GRANDES |
TOTAL |
|
ONLAY |
11 (91,6%) |
61 (62,9%) |
22 (64,7%) |
94 (65,7%) |
|
SUBLAY |
0 |
11 (11,3%) |
6 (17,6%) |
17 (11,8%) |
|
LAPAROSCÓPICO |
0 |
22 (22,6%) |
3 (8,8%) |
25 (17,5%) |
|
CIERRE PRIMARIO |
1 (8,4%) |
3 (3,1%) |
3 (8,8%) |
7 (5%) |
|
n |
12 (8,4%) |
97 (67,8%) |
34 (23,8%) |
143 (100%) |
Tabla 3: Tipo de reparaciones efectuadas en nuestro centro según tipo de eventración por tamaño según clasificación, período 2015-2016.
En cuanto a los datos por cirujano y procedimiento, del total de 20 cirujanos, sólo cinco de ellos realizaron más de 10 intervenciones y 10 (50%) de ellos no llegaron a completar más de 5 en el periodo de 2 años. El 45% de ellos sólo realiza un tipo de procedimiento mientras que el 35% realiza dos y el 20% cualquiera de los tres. Únicamente dos de los cinco cirujanos que hicieron más de 10 procedimientos manejan las tres técnicas.
Discusión:
En relación al número total de intervenciones, teniendo en cuenta que la patología operada más prevalente en el centro es el Cáncer Colorrectal con 150 pacientes intervenidos al año, confirmamos que las eventraciones representan un volumen alto dentro del total de los pacientes quirúrgicos del servicio. La pared en su conjunto representa del 10 al 50% en conjunto de la actividad de un servicio.
Las eventraciones W2 de la EHS o medianas son las más frecuentes. En el caso de las pequeñas, existe una dominancia de las localizadas en el área M3.
De acuerdo a la literatura revisada, el abordaje laparoscópico7 en eventraciones medianas, no recidivadas y de cualquier localización está aumentando en frecuencia en los últimos años. De acuerdo con esto, los pacientes intervenidos por laparoscopia en nuestro centro cumplen la tendencia, haciendo a este abordaje el segundo más utilizado en las eventraciones medianas, comparado con las otras localizaciones de malla implantada por vía abierta.
En cuanto al cierre primario, cuyo uso está desaconsejado en general por el elevado número de recidivas9, hemos de comentar que nuestros casos operados mediante esta técnica eran pacientes con cirugías contaminadas con elevado riesgo séptico. Como opciones en estas situaciones están las mallas macroporosas irreabsorbibles y los implantes absorbibles, biológicos o sintéticos. A día de hoy, para elegir entre la utilización de prótesis biológicas absorbibles o macroporosas irreabsorbibles no hay suficiente evidencia. Hasta el momento, no se ha demostrado beneficio de las mallas biológicas frente a las sintéticas en la reparación de hernias contaminadas10. Sin embargo, sí que existe el consenso, considerado como gold estándar, de que hay que colocar una malla como refuerzo en los defectos medianos y grandes11.
La colocación de malla supraaponeurótica es la reparación más frecuentemente realizada en nuestro centro para todos los tipos de eventraciones (W1 a W3), seguida por la intraperitoneal en el caso de las medianas y de la retromuscular en las grandes. Pensamos que esto se puede justificar porque la técnica de colocación supraaponeurótica supone menor dificultad para la colocación protésica añadiendo mayor rapidez quirúrgica aunque pesamos que, a día de hoy, la técnica retromuscular puede ser preferible en hernias medianas y grandes. Hay mucha literatura discutiendo o intentando discernir la localización ideal de la prótesis sin haber alcanzado aún una respuesta definitiva. Parece que la localización retromuscular es la preferida por muchos especialistas de pared y estudios de revisión recientes11 incluso describen la colocación retromuscular como la más utilizada en determinados medios y la onlay como la que menos ya que es la que mayor tasa de recurrencias presenta así como de hematoma/seroma. Parece que la localización retromuscular o la underlay podría asociar menos recurrencias.En nuestro centro vemos como se tiende a emplear con mayor frecuencia la técnica retromuscular en las hernias grandes frente a su frecuencia en hernias W1 y W2.
Otro aspecto importante a discutir es el de la subespecialización. En nuestro servicio evidenciamos que, en estos dos años, muchos cirujanos realizan pocos procedimientos; esto conlleva que cada uno suela preferir una de las técnicas, con la que suele estar familiarizado, manejando un porcentaje bajo de ellos más de una o las tres. Pese a que, tradicionalmente, la eventración ha sido uno de los pilares “básicos” del cirujano general, teniendo en cuenta lo anteriormente descrito, sobre todo en términos de recidiva y de importancia en todos los servicios en cuanto a volumen de pacientes, hoy tenemos un gran abanico de pacientes pero también de técnicas, debiendo individualizar la más apropiada para cada uno y sin tener aún claro cuál de ellas es la más apropiada. Casi para cualquier patología de nuestra especialidad hay consenso en cuanto a que la subespecialización es necesaria para optimizar el tratamiento de los pacientes y ofertarlos la mejor técnica posible, con los mejores resultados, no sólo de morbimortalidad o de recidiva a corto plazo, también a medio y largo plazo. Si es impensable para nuestras sociedades que en un servicio de cirugía, cada cirujano opere dos pacientes con cáncer de recto o con cáncer gástrico al año (con técnicas estandarizadas sin tanta variabilidad), no creemos oportuno que en una patología tan prevalente, con tanto impacto económico y en la calidad de vida y con tanta variabilidad técnica, sea favorable para el paciente que ocurra lo mismo. Por ello, la creación de unidades especializadas en pared abdominal se nos antoja necesaria, ayudando a formarnos técnicamente, favorecer al enfermo y encontrar con estudios bien diseñados metodológicamente las respuestas que aún a día de hoy no tenemos en este apasionante tema de la pared abdominal. Esto puede ser complicado en centros con plantillas cortas, pues gran parte de ellas estaría dedicada en exclusividad a la pared y podría comprometer la asistencia a otras áreas, pero como mínimo los casos de mayor complejidad deberían tratarse por cirujanos formados, interesados y con experiencia.
Debido a la mayor complejidad que ha ido adquiriendo la cirugía de la hernia12 en los últimos 25 años, por la introducción de nuevas técnicas como la laparoscópica y nuevos materiales para las mallas, se están proponiendo nuevos sistemas para optimizar la calidad de la cirugía de la hernia y disminuir las tasas de recurrencias. Así por ejemplo, ya está descrita en algunos estudios una mayor tasa de recidivas en hernias intervenidas por cirujanos generales que en cirujanos especializados en cirugía de la hernia13.
Diferentes sociedades de la Hernia en países europeos como Alemania12, Suecia14 y Dinamarca15 están implementando nuevos programas de formación y acreditación de unidades para conseguir que la patología de pared y las eventraciones sean intervenidas en centros certificados por especialistas formados específicamente en dicho ámbito, al menos los casos más complejos.
En base a esto, pensamos que la formación en las diferentes técnicas de reparación de hernia incisional y la formación de unidades superespecializadas para individualizar el tratamiento de cada paciente, son necesarias en cada servicio. Esto ayudará a mejorar las cifras de recidiva y complicaciones y por lo tanto los costes, del mismo modo que contribuiría al mejor estudio de la patología, la homogeneización de las técnicas, la realización de estudios y, a fin de cuentas, encontrar el mayor beneficio para el paciente, objetivo primordial de nuestra profesión médica.
Conclusiones:
La reparación de eventraciones supone un elevado volumen de pacientes en cualquier servicio de Cirugía General. Individualizar su tratamiento en función de las características del paciente y de la hernia se antoja necesario.
En nuestro medio, como ejemplo de un hospital de nivel 2 típico, la eventración más frecuente es la de tamaño mediano (W2) y la reparación más realizada es la supraaponeurótica, quizás por su menor dificultad y escaso tiempo quirúrgico.
Declaraciones y conflicto de intereses: Todos los autores han contribuido intelectualmente al trabajo, reúnen las condiciones de autoría y han aprobado la versión final del mismo. El trabajo es original y no ha sido previamente publicado ni está en proceso de revisión por ninguna otra revista. Parte del mismo fue presentado en el XIX Congreso ACIRCAL celebrado en Burgos en 2017.
Referencias bibliográficas:
- Salvador Morales, Francisco Barreiro Morandeira, Pilar Hernández Granados, Xavier Feliu Palá. Guía Clínica de Cirugía de Pared Abdominal. Guías Clínicas de la Asociación Española de Cirujanos. 2ª edición. 2013.
- Alnassar S, Bawahab M, Abdoh A, Guzman R, Al Tuwaijiri T, Louridas G (2012) Incisional hernia postrepair of abdominal aortic occlusive and aneurysmal disease: five-year incidence. Vascular 20: 273-277.
- Carbonell Tatay, Fernando; Moreno Egea, Alfredo. Eventraciones. Otras hernias de pared y cavidad abdominal. Sociedad Hispanoamericana de Hernia. 1ª edición. 2012.
- Israelsson LA. Bias in clinical trials: the importance of suture technique. Eur J Surg. (1999), 165:3–7.
- Muysoms, F. E.; Antoniou, A.; et al. European Hernia Society guidelines on the closure of abdominal wall incisions. Hernia (2015) 19:1-24.
- Deerenberg, Eva B et al. Small bites versus large bites for closure of abdominal midline incisions (STITCH): a double-blind, multicenter, randomized controlled trial. Lancet. 2015 Sept 26;386(10000):1254-1260.
- Fernández Lobato,J.C. Ruiz de Adana,F. Angulo Morales,J. García Septiem,F.J. Marín Lucas,M. Limones Esteban. Estudio de coste-beneficio comparando la reparación de la hernia ventral abierta y laparoscópica. Cir Esp, 92 (2014), pp. 553-560.
- Miserez, M.; Alexandre, JH.; Campanelli, G.; Corcione, F.; Cuscurullo, D.: et al. The European Hernia Society groin hernia classification: simple and easy to remember. 2007;11:113-6.
- Den Hartog, Dennis; Dur, Alphons HM; Tuinebreijer, Wim E.; Kreis, Robert W.; Open surgical procedures for incisional hernias. Cochrane Database Syst Rev. 2008 Jul 16;(3):CD006438.
- Jasper, J.; Atema, M.D., Ph.D., Fleur E. E. de Vries, M.D., Marja A. Boermeester, M.D., Ph.D. Systematic review and meta-analysis of the repair of potentially contaminated and contaminated abdominal Wall defects. The American Journal of Surgery (2016) 212,982-995.
- Sosin, M.; Nahabedian, M.Y.; Bhanot, P. The perfect plane: a systematic review of mesh location and outcomes. Update 2018. Plast Reconstr Surg. 2018 Sept;142(3S)107S-116S.
- Köckerling, F.; Berger, D., Jost, J.O. What is a Certified Hernia Center? The Example of the German Hernia Society and German Society of General and Visceral Surgery. Front Surg. 2014 Jul 1;1:26.
- Gilbert, AI, Graham MF, Young J, Patel BG, Shaw K. Closer to an ideal solution for inguinal hernia repair: comparison between general surgeons and hernia specialists. Hernia (2006) 10:162-8.
- Nilsson E, Haapaniemi S. Hernia registers and specialization. Surg Clin North Am (1998) 78(6):1141-55.
- Kehlet H, Bay-Nielsen M, Danish Hernia Database Collaboration. National wide quality improvement of groin hernia repair from the Danish Hernia database of 87,840 patients from 1998 to 2005. Hernia (2008) 12:1-7.
